約2年前の2015年6月に、厚労省の「保健医療2035」政策懇談会から、2035年の日本の医療の在り方をとりまとめた提言、「保健医療2035」が提示されました。
提言はここで見れます。
この提言は、医療関係者等に、医療関係以外の有識者若干名を含めた比較的若手(平均年齢43歳)のメンバが策定したもので、ハイレベルのビジョンから、120の施策まで盛り込まれたもので、明快な構成と内容です。
早速、厚労省は医療の費用対効果を高める部室を省内に設置するなど、(このようなお役所の提言に対するうがった見方に反して)少なくともまったく実行が伴わないものではないと思います。
この提言には現状認識(2015年時点)が述べられており、その中で、たとえばこれまでの日本の医療制度が「パッチワーク的」に変わってきたなど、歯に衣着せない現状評価もあり読み物としても痛快です。
この報告書の構成を自分なりに1枚の絵にしてみました。
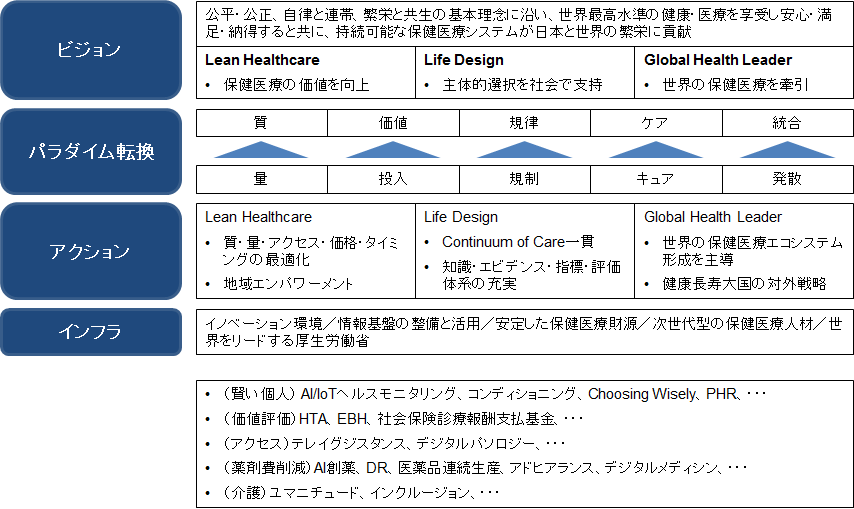
下の四角の囲みの中は自分の理解でこの変革の鍵となる主としてテクノロジー系のキーワードをカテゴリーに分けて例として挙げたものです。
戦略コンサルティングにおいては、王道のアプローチは、3つの要素で構成されます。
- 現状を診断・評価する
- あるべき姿(たとえば5年後、10年後に)を定義する(戦略意思を反映したありたい姿とすることもある)
- 現状とあるべき(ありたい)姿のギャップをどう解消するか(=戦略)を定める
シンプルですね。多少のバリエーションはありますが、これが基本です。
そこで今回はこの「保健医療2035」に示されている現状(の課題)を抜粋してみます(下線は筆者)。
現状(2015 年)の保健医療の背景と課題
-
1961 年に達成したユニバーサル・ヘルス・カバレッジは、高度経済成長、若い人口構成という社会情勢のもと成立した。我が国は、国際水準からみて、高い平等性・手厚いセーフティネット・フリーアクセス・世界一の良好な保健アウトカムを、比較的低い医療費で達成してきた。これは、先達の叡智と国民の努力の賜物である。しかし、少子高齢化の急速な進展、疾病構造の大幅な変化(生活習慣病や多疾患などの慢性化・複雑化)、保健医療に係るリソースである財源・サービス・マンパワーに対する需要の増加などがいずれも大きく変化する中、その将来展望は開けていない。また、技術革新を含めた医療ニーズの変化も顕著であり、医療のグローバル化も進んでいる。これに現在の医療制度や提供体制が十分に対応しているとは言い難い。
-
医療や介護のサービス提供も、必ずしも患者にとっての価値に見合っていない。施設を中心に医療従事者の専門細分化が進み、高度医療については国際的にも極めて高い水準ではあるものの、プライマリケアや慢性期の医療の質は大きな課題となっている。特に、長期にわたる療養、介護については、地域や日常生活から切り離され、経管栄養や胃ろう等の終末期医療(人生の最終段階における医療)の在り方についての課題も指摘されている。
-
また、複数施設間の電子カルテなどによる情報の共有などが進まず、医療の提供及び利用における過剰診断、過剰治療、過剰投薬、頻回・重複受診などの弊害が生じている。これは、保健医療の質や効率を下げるだけでなく、医療従事者の負担を増加させ、結果、その潜在能力が必ずしも十分発揮されない状況となっている。
-
これまでの保健医療制度は、ややもすると近視眼的な見直しを繰り返し、却って制度疲労を起こしている。例えば報酬改定による価格面からのコントロールに偏っており、診療報酬のマイナス改定により一時的には給付費の削減を図ったとしても、一定期間経過後には需要が喚起され、量的な拡大を引き起こすといったような現象も見られた。また、保健医療以外の産業で有効な手法をそのまま転用したり、漸進的な自己負担増や給付の縮減のためのアプローチだけでは、その効果に限界がある上、国民と未来展望を共有することはできない。
-
このように、単なる負担増と給付削減による現行制度の維持を目的とするのではなく、新たな価値やビジョンを共有し、イノベーションを取り込み、システムとしての保健医療の在り方の転換をしなければならない時期を迎えている。高齢社会の先進国である日本が、どのように先陣を切ってこうした課題を克服するのか、国際社会が注目している。今、まさに、日本と世界の繁栄に寄与する、新たな保健医療の在り方が問われている。
これらの現状認識には全面的に同意します。
筆者の言葉に置き換えるとこんな感じです: これまでは急性期治療偏重で、病院はベッドを増やせば増やすほど収入は増え、甲かな新薬や画期的な医療機器が次々に医療現場に投入され、患者は診断・治療漬けになり製薬会社や医療機器メーカーは潤う一方で財源が逼迫し社会保障費用は財政破綻を招きかねない状況であり、医療従事者の報酬は諸先進国に較べ低い水準に抑えられる一方で過重労働を強いられ、医療過誤のリスクも高まり、かつ小児科や病理といった領域では医師不足や医師の偏在が深刻になっている。患者は以前より診療に関する情報を得やすくなってはいるものの、医師と患者の情報非対称性の壁はまだまだ高く、自分にとって最適な診療を選択する裁量・判断能力は限られている。終末期もさることながら介護サービスの持続可能性にも財源とサービス需給両面で黄信号いや赤信号が灯っており、今後急増する介護需要の充足は甚だ難しい状況にある。したがって本邦における医療・介護(広くヘルスケア)システムが崩壊の危機に瀕しているといっても過言ではない。
次回(2)ではこの保健医療2035のビジョンとアクションについてみていきたいと思います。